Protéger la barrière cutanée
La barrière cutanée, qui nous protège en permanence contre les facteurs externes, n’est pas à l’abri de facteurs génétiques qui peuvent affecter sa stabilité. Une altération de la fonction de cette barrière peut avoir pour conséquences des réactions inflammatoires et une sensibilisation aux allergènes. Sur quels leviers peut-on agir ? Et comment agir à titre préventif ?
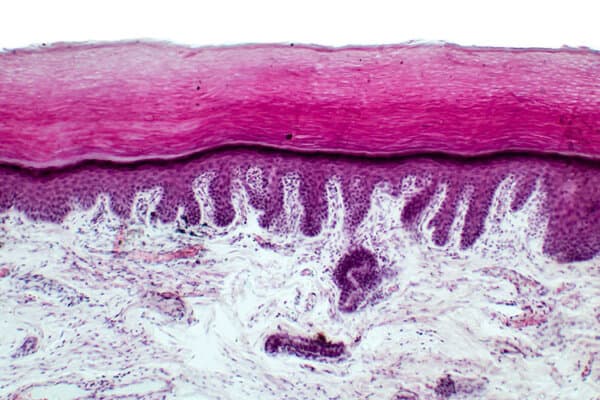
Les protéines telles que la filaggrine et la loricrine ainsi que les lipides tels que les céramides de la couche cornée (stratum corneum) jouent un rôle majeur dans le bon fonctionnement de la barrière cutanée. La filaggrine induit l’agrégation des filaments de kératine, renforçant ainsi la barrière mécanique. De plus, ses produits de dégradation maintiennent l’humidité cutanée.
Impact de la dermatite atopique sur la barrière cutanée
Une lésion de la barrière épithéliale dans le cadre d’une dermatite atopique (DA) est considérée comme la première étape d’un parcours d’allergique-atopique.
Dans la couche cornée d’une peau atopique, les lipides sont organisés de manière moins dense, la teneur lipidique totale est réduite et le rapport entre les molécules à chaîne longue et à chaîne courte (pour les céramides, les acides gras libres et le cholestérol) est modifié.
Les mutations FLG, facteur de risque génétique
Le principal facteur de risque génétique de DA est la présence de mutations dans le gène de la filaggrine (FLG), qui rendent la protéine résultante inopérante. Des polymorphismes dans des gènes codant pour les jonctions serrées des cellules épithéliales (claudine-1) ou impliqués dans la différenciation des kératinocytes via la voie de signalisation Notch ont également été décrits.
Mais les polluants environnementaux et les substances irritantes entraînent également une baisse de l’expression de la filaggrine et augmentent la perméabilité de la barrière cutanée. Outre les polluants atmosphériques, les basses températures ont une influence sur les gènes du complexe de différenciation épidermique (CDE).
Il en résulte une libération accrue de cytokines pro-inflammatoires, ce qui pourrait être une des raisons pour lesquelles la dermatite atopique s’aggrave souvent en hiver, écrivent le Dr Andreina Marches-Mejias, King’s College, London, et ses collègues (1).
Sensibilisation précoce aux allergènes
On pense désormais que l’exposition orale précoce à des allergènes alimentaires induit une tolérance, tandis que l’exposition précoce de la peau à des allergènes alimentaires ou respiratoires peut entraîner une sensibilisation et une allergie.
Ainsi, une étude a montré le lien entre l’allergie aux arachides et l’exposition des enfants aux particules d’arachides présentes dans les poussières domestiques. L’ingestion de produits à base de cacahuètes au cours de la première année de vie des enfants permet de réduire la sensibilisation aux particules de cacahuètes.
La relation complexe entre barrière cutanée et réponse immunitaire
On ignore encore si l’altération de la barrière épidermique entraîne une dérégulation de la réponse TH2 ou si des mécanismes immunologiques lèsent l’intégrité de la barrière. De nombreux éléments font penser que les deux sont impliqués, écrivent les auteurs – sous l’influence supplémentaire du microbiome cutané et intestinal (voir encadré).
Les émollients à base de vaseline sont aujourd’hui considérés comme faisant référence dans la prise en charge de la dermatite atopique, et il existe désormais des crèmes trilipidiques plus récentes qui s’inspirent du pH et de la composition lipidique de la peau naturelle et qui donnent de meilleurs résultats chez certains.
Les émollients : traitement de base pour la barrière cutanée
L’utilisation préventive d’un émollient dans la petite enfance peut prévenir la survenue d’une dermatite atopique chez l’enfant à haut risque. Cependant, il n’est pas certain que cela s’applique également pour les allergies alimentaires. De plus, de nombreuses études ont montré que les infections cutanées étaient plus nombreuses.
Le traitement anti-inflammatoire proactif par des dermocorticoïdes et des inhibiteurs de la calcineurine (ICT) est une approche standard de la DA, raison pour laquelle ils pourraient au moins jouer un rôle dans la prévention des allergies alimentaires en cas de DA, écrivent les auteurs.
Dans des études, l’administration continue de corticoïdes a nettement réduit la sévérité de la maladie chez les enfants atopiques et a également réduit la survenue d’allergies aux protéines d’œuf de poule dans une autre étude sur la DA légère. Cependant, cette dernière étude a montré simultanément des effets négatifs tels qu’un retard de croissance significatif.
Les inhibiteurs de la calcineurine chez l’enfant
Les inhibiteurs topiques de la calcineurine ne sont pas autorisés chez l’enfant de moins de deux ans, ni en Europe ni aux États-Unis. En cas de DA préexistante, ils sont parfois utilisés hors indication dans le cadre d’un traitement proactif, car ils permettent d’allonger l’intervalle entre les poussées et de stabiliser la barrière cutanée. Les seules données relatives à la sécurité à long terme chez l’enfant sur une période de traitement de dix ans ne montrent au moins pas de risque accru de cancer.
À l’avenir, l’expression du FLG pourrait également constituer une cible intéressante pour de nouvelles thérapies contre les maladies atopiques. Il serait possible d’en augmenter l’expression ou d’éliminer les facteurs d’inhibition. Il serait également possible d’appliquer des métabolites FLG par voie topique. D’autres nouvelles voies s’ouvrent avec l’immunothérapie épicutanée et, finalement, une thérapie génique ciblée sur la peau.
Des colocataires très envahissants
Chez les patients atteints de DA, Staphylococcus aureus tient souvent une part déterminante dans le microbiome cutané car le germe trouve de bonnes conditions de colonisation. Des études récentes ont montré que la colonisation par S. aureus était à même d’empêcher le développement d’une tolérance aux allergènes alimentaires (p. ex. œuf de poule, arachide et lait de vache), favorisant ainsi les allergies alimentaires.
Mais les microbiotes ne sont pas seulement impliqués dans l’atopie cutanée, ils le sont également au niveau intestinal. Ainsi, les enfants, dont le microbiote intestinal est encore moins diversifié, sont particulièrement sensibles à la DA. Chez les personnes atteintes de DA, les espèces bactériennes telles que Bifidobacterium et Clostridium sp., qui dégradent les polysaccharides complexes, notamment en butyrate, sont moins abondantes. En l’absence de butyrate, la barrière intestinale manque d’intégrité et davantage de ce que l’on appelle les pathobiontes sont absorbés de manière systémique. En outre, il est important pour le développement du système immunitaire muqueux, y compris les cellules T régulatrices.
On pense que les mélanges de lactobacillus pourraient être bénéfiques pendant la grossesse si l’enfant est à risque élevé de DA. Les données concernant le traitement de la MA par des probiotiques sont contradictoires. Les preuves sont encore moins bonnes en ce qui concerne la prévention des allergies alimentaires. L’intérêt de la manipulation du microbiome intestinal au moyen de probiotiques reste donc incertaine pour le moment, ce qui est également dû à la composition des préparations. Néanmoins, les prébiotiques immunorégulateurs (p. ex. les fibres), l’administration de postbiotiques (butyrate et GABA) pourraient représenter une option à l’avenir dans une approche d’épargne cortisonique.
- Marques-Mejias A et al. Skin as the target for allergy prevention and treatment. Ann Allergy Asthma Immunol. 2024 Aug;133(2):133-143. doi: 10.1016/j.anai.2023.12.030